|
|
Рубрика - Класифікація захворювань
26 Сер, 2008
В адміністративних протитуберкульозних установах проводитися обстеження пацієнтів із метою підтвердження або виключення діагнозу туберкульозу.
За дотримання необхідного обсягу обстежень та його якість відповідає головний лікар протитуберкульозного диспансеру.
Обстеження, що включає триразове мікроскопічне дослідження осаду мокротиння/або індукованого мокротиння на КСБ, культуральне дослідження кожної порції мокротиння (включаючи тест на чутливість до протитуберкульозних препаратів), рентгенологічне дослідження в необхідному обсязі. При відсутності мокротиння досліджується доступний діагностичний матеріал. Перелік обов’язкових та додаткових досліджень, які використовують для діагностики туберкульозу наведені у таблиці 3.
Таблиця 6 Перелік обстежень, які застосовують для діагностики ТБ легень
Додаткові методи залучають тільки у разі складних диференційно-діагностичних випадках у протитуберкульозних закладах 3 рівня або в Інституті фтизіатрії і пульмонології ім. Ф.Г. Яновського АМН України.
Культуральне дослідження харкотиння
Золотим стандартом мікробіологічної діагностики туберкульозу залишається посів харкотиння на селективні середовища Левенштейна-Йенсена. Виявлення мікобактерій при посіві на середовище Левенштейна-Йенсена можливо при наявності в 1 мілілітрі досліджуваного матеріалу 20 – 100 особин. Ріст мікобактерій відзначають через 4-8 тижнів.
Найбільш швидким культуральним методом є BACTEC — рідинно-культуральна система, яка дозволяє одержати ріст мікобактерій через 10-18 днів. Вона заснована на виявленні МБТ, ріст яких ще невидимий оком, по забарвленню або флюоресценції внаслідок утворення СО2 або споживання О2 у процесі життєдіяльності мікобактерій – Micobacteria Growth Indicator Tube (MGIT). Цей метод культивування МБТ менш чутливий, ніж на твердих поживних середовищах, тому він використовуються паралельно з посівом харкотиння на тверде середовище Левештейна-Йенсена для досягнення оптимальної чутливості.
Тести ампліфікації нуклеїнових кислот
Тести ампліфікації нуклеїнових кислот дозволяють знайти дуже невелику кількість мікроорганізмів. Метод дозволяє виявляти збудника туберкульозу навіть при вмісті десятків чи сотень мікроорганізмів у 1 мл досліджуваного матеріалу. Ампліфікується генетичний локус мікобактерії туберкульозу. У порівнянні з культуральними методами виявлення МБТ, які є повільні, дорогі і вимагають спеціальних навичок та умов їх проведення, пов’язаних з їх біологічною небезпекою, тести ампліфікації ідеальні для виявлення збудника туберкульозу. Вони швидкі, відносно дешеві й безпечні, не вимагають спеціального навчання, тому що широко використовуються для ідентифікації інших мікроорганізмів. Першим тестом, що знайшов клінічне застосування, була полімеразна ланцюгова реакція (ПЛР).
Хоча ці тести високо специфічні, у даний час вони не досягли такої чутливості, яка б дозволила їм замінити культуральні методи виявлення МБТ. Висока чутливість у ряді випадків може призводити до хибнопозитивних результатів, що обмежує вірогідність дослідження. Крім того, культуральні методи необхідні для визначення чутливості МБТ до протитуберкульозних препаратів, їх ідентифікації та одержання мікроорганізмів для наукових досліджень.
Мають високу діагностичну цінність при підтвердженні туберкульозної етіології менінгоенцефаліту, плевриту, перикардиту, туберкульозу жіночих статевих органів та ін. При виявленні ДНК МБТ у лікворі, ексудаті, сіновіальній рідині, виділеннях та менструальній крові.
Туберкулінодіагностика (проба Манту)
Результати проби Манту з 2 ТО оцінюють через 48–72 год після внутрішньошкіряного введення туберкуліну. Вони в першу чергу несуть інформацію про інфікованість і стан протитуберкульозного імунітету. Негативний і сумнівний результати проби (при розмірі папули менш 5 мм) можуть свідчити про відсутність зараження туберкульозом, або про важке пригнічення імунітету хворого з наявністю або відсутністю туберкульозу. Туберкулінова гіперергія (при розмірі папули 21 мм і більш у дорослих, 17 мм і більш у дітей, наявності везикули, некрозу, регіонарного лімфангіту), а також виражена позитивна реакція (при розмірі папули більш 14 мм) характерні для хворих активним туберкульозом. Туберкулінодіагностика як метод діагностики туберкульозу важлива у ВІЛ-інфікованих осіб, які частіше хворіють на позалегеневі форми туберкульозу. Однак негативний результат проби Манту при значному пригніченні імунітету (СD4<200 клітин в мм3) не виключає наявність туберкульозу.
Серологічні тести вперше описані у 1898 році. Більш ніж 100-річний досвід їх застосування свідчить про те, що до теперішнього часу не існує серологічних тестів для встановлення діагнозу активного туберкульозу. Позитивні серологічні проби однаково свідчать про інфікованість, неактивний, активний туберкульоз.
Діагноз туберкульозу виставляють на підставі:
- позитивного результату мікроскопії мазку мокротиння або матеріалу біоптатів (при виявлені змін при рентгенологічному або бронхологічному обстеженні);
- позитивного культурального дослідження мокротиння або матеріалу біоптатів (при виявлені змін при рентгенологічному або бронхологічному обстеженні);
- позитивного результату морфологічного дослідження на туберкульоз біоптатів уражених органів або тканин;
- рентгенологічних змін в легенях, які підтверджуються анамнестичними, клінічними даними;
- даних генетичних методів визначення мікобактерії туберкульозу, які підтверджуються рентгенологічними, анамнестичними, клінічними даними;
- позитивних результатів серологічних тестів або туберкулінодіагностики, якщо вони підтверджуються рентгенологічними, анамнестичними, клінічними даними;
- позитивною відповіддю на спробне протитуберкульозне лікування, якщо вона підтверджуються рентгенологічними, анамнестичними, клінічними даними.
У випадку негативних результатів мікроскопічного дослідження діагностичного матеріалу на КСП при наявності клініко-рентгенологічної симптоматики, підозрілої на туберкульоз, проводять інструментальне дослідження зі взяттям матеріалу з ураженої ділянки для морфологічного, цитологічного і мікробіологічного підтвердження та/або дифереціальну діагностику з іншими захворюваннями легень. Матеріал для морфологічного дослідження одержують із легень при трансторакальній, трансбронхіальній і прямій біопсії з периферичних лімфатичних вузлів при їхньому ураженні, біопсії плеври. При відсутності мікробіологічного, цитологічного чи морфологічного підтвердження діагнозу, але при характерній для туберкульозу клініко-рентгенологічній картині варто почати протитуберкульозну терапію до одержання результату культурального дослідження харкотиння та результатів клініко-рентгенологічного спостереження.
При діагностиці туберкульозу пріоритет надають лабораторній діагностиці — виявленню кислото-стійких бактерій або мікобактерій культуральним методом.
Випадки туберкульозу без виділення КСБ або МБТ, або який не підтверджений гістологічно, можуть бути гіпердіагностикою захворювання.
Слід намагатися веріфікувати діагноз лабораторними та морфологічними методами із забором матеріалу (індуковане мокротиння, промивні води бронхів, ексудат, біоптат), який може досліджуватись методом мікроскопії, посіву або морфологічно.
Диференціальна діагностика
Необхідність диференціальної діагностики виникає, коли:
— не виявлені МБТ жодним із доступних методів і немає гістологічного чи морфологічного підтвердження туберкульозу (особливо при деструктивних процесах у легенях);
— мають місце атипові прояви захворювання;
— відсутня адекватна відповідь на лікування.
Проведення диференціальної діагностики виконується для одержання додаткової інформації, що використовується не тільки для підтвердження або виключення туберкульозної етіології процесу, але і для діагностики альтернативного захворювання.
Перелік захворювань, із якими приходиться диференціювати туберкульоз органів дихання, великий. При формуванні диференційно-діагностичного ряду в кожному конкретному випадку доцільно враховувати характер змін у легенях, що виявляються рентгенологічно (табл. 7).
Проведення всіх додаткових досліджень повинно бути суворо обґрунтоване, при цьому не слід відкладати будь-які інвазивні дослідження аж до відкритої біопсії легень, якщо їхня очікувана діагностична цінність велика. Поряд з оцінкою бронхолегеневої симптоматики й змін у легенях необхідно звертати увагу на позалегеневі прояви захворювання, які можуть відігравати ключову роль у встановленні діагнозу.
Таблиця 7 — Перелік захворювань, із якими проводять диференційну діагностику туберкульозу
26 Сер, 2008
Туберкулінодіагностика у дітей проводиться в поліклініках загальної-лікарняної мережі в медичних та соціальних групах ризику (табл. 2). Зміни до груп ризику на адміністративному рівні може вносити головний фтизіопедіатр області залежно від епідеміологічної ситуації в області. В умовах епідемії туберкульозу проводять масову туберкулінодіагностику.
Списки дітей із груп ризику, які підлягають щорічній туберкулінодіагностиці, складають у районних поліклініках дільничні педіатри.
Масову туберкулінодіагностику в семирічному віці допускається проводити в школах за допомогою кваліфікованого медичного персоналу районних поліклінік.
Таблиця 5 Категорії дітей з груп ризику, які підлягають туберклінодіагностиці
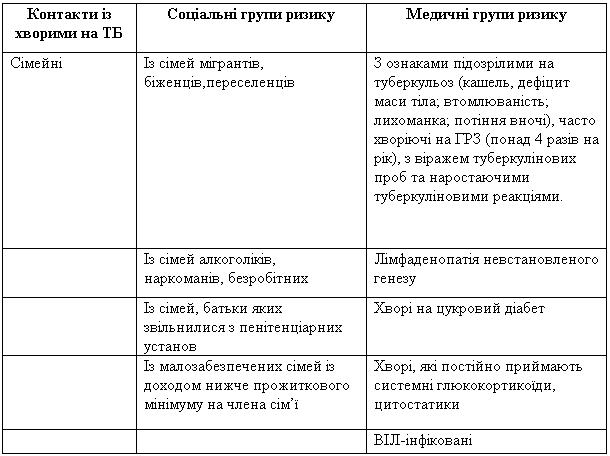
Позитивний туберкуліновий тест свідчить про наявність туберкульозної інфекції, а не на наявність або відсутність захворювання на туберкульоз. У дитини, яка вакцинована БЦЖ, розміри папули у пробі Манту з 2 ТО 10 – 14 мм. можуть свідчити як про поствакцинальну алергію, так й про туберкульозну інфекцію. Якщо розміри папули 15 мм та більше, це більш вірогідно вказує на наявність туберкульозної інфекції. Віраж туберкулінової проби — це конверсія туберкулінового тесту з негативного до позитивного з папулою 10 мм тп більше, свідчить про інфікування мікобактеріями туберкульозу.
Діти, що інфіковані мікобактерією ТБ, повинні пройти профілактичне лікування. Більшість інфікованих дітей не має активної форми захворювання на туберкульоз. Їх ні в якому разі не можна госпіталізувати (особливо в спеціалізовані лікарні для хворих на ТБ).
Ймовірність розвитку захворювання є достатньо високою відразу після інфікування і постійно зменшується з часом. Малюки та діти молодше 5 років належать до групи ризику розвитку захворювання. Якщо інфікована дитина захворіє, то у більшості випадків симптоми туберкульозу будуть наявними впродовж одного року після ураження. У немовлят, зокрема, час між інфікуванням та захворюванням може становити до 6-8 тижнів. Різноманітні імуносупресивні хвороби, в т.ч. ВІЛ-інфекція, кір, кашлюк та білково-калорійна недостатність, можуть сприяти тому, що інфікування приведе до захворювання.
26 Сер, 2008
Проводиться поліклінічними відділення будь-якого профілю. Рентгенологічне відділення (кабінет) веде картотечний або комп’ютерний облік населення району з груп ризику, яке підлягає флюорографічному обстеженню, та організовує його обстеження. Виявлення туберкульозу шляхом скринінгової флюорографії проводиться тільки в медичних та соціальних групах ризику (табл. 4).
Виявлення хворих на туберкульоз органів дихання проводиться при обстеженні пацієнтів, що звернулися за первинною медичною допомогою зі скаргами і/чи симптомами, підозрілими на туберкульоз (таблиця 3).
Уточнення контингентів, що підлягають активному обстеженню на туберкульоз, здійснюють співробітники лікувальних установ загальної медичної мережі і санітарно-епідемічного нагляду. Організаційно-методичними центрами по обстеженню груп ризику є протитуберкульозні диспансери.
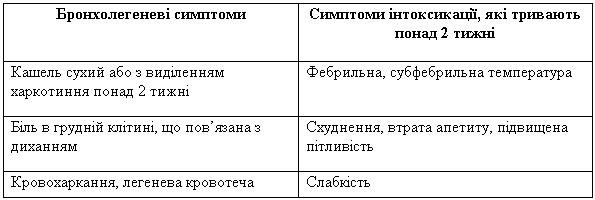
Таблиця 3 — Симптомокомплекси, що вимагають обов’язкового обстеження на туберкульоз
Таблиця 4 — Категорії населення із підвищеним ризиком захворювання на туберкульоз
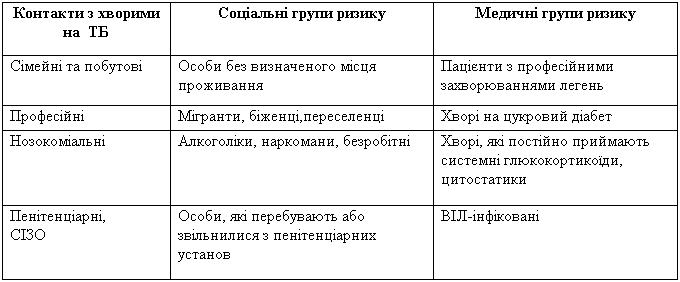
У разі виявлення змін на рентгенфлюорограмі пацієнт направляється на триразове дослідження мокротиння на КСБ.
Первинна діагностика (виявлення) туберкульозу за зверненням в заклади загально-лікарняної мережі (ЗЛМ) за методом мікроскопії мазка та рентгенофлюорографії
Проводиться у три етапи:
- Збір скарг і анамнезу.
- Рентгенологічне дослідження органів грудної клітки.
- Триразове дослідження мокротиння на кислото-стійки бактерій (КСБ).
Скарги
При наявності скарг підозрілих на туберкульоз (є кашель протягом 3 тижнів і більше, з виділенням мокротиння, який супроводжується втратою маси тіла; втомлюваністю; лихоманкою; потінням вночі; біллю в грудній клітці; втратою апетиту; кровохарканням) пацієнт направляється на рентгенфлюорографічне обстеження в 2-х проекціях (прямій та боковій). Якщо на рентген/флюорограмі виявлені будь-які зміни пацієнт навправляється на триразове дослідження мокротиння на КСБ. Якщо за-яких небудь умов рентгенфлюорографічне обстеження не доступне — пацієнт із симптомами, підозрілими на туберкульоз, направляється на триразове дослідження мокротиння на КСБ.
Анамнез
Ретельний анамнез захворювання має велике значення, тому що для туберкульозу притаманний поступовий початок. Навіть при гострій маніфестації захворювання (фебрильна температура, кровохаркання і легенева кровотеча) можна установити, що за кілька тижнів (місяців) до цієї маніфестації пацієнт відчував слабкість, пітливість, зниження апетиту, втрачав масу тіла.
Крім того, необхідно встановити наявність туберкульозу в анамнезі пацієнта або членів його сім’ї і контакти з хворими на туберкульоз. Слід встановити соціальний статус хворого для визначення групи ризику.
Важливо установити наявність соматичних захворювань, які є факторами ризику туберкульозу: цукровий діабет, ВІЛ-інфікованість, захворювання, що вимагають постійного прийому глюкокортикостероїдів або цитостатиків.
Фізикальне обстеження
Для туберкульозу не існує специфічних клінічних і фізикальних ознак — характерні блідість, знижене харчування, обмеження рухливості однієї половини грудної клітки. У значної кількості хворих на туберкульоз фізичний статус не відрізняється від норми. При аускультації може визначатися везикулярне, слабке, посилене (бронхіальне, амфоричне) дихання, відсутність дихальних шумів (плеврит, казеозна пневмонія), крупнопухирчасті вологі хрипи, сухі хрипи, що є дуже неспецифічним. Перкуторно — ясний легеневий тон, притуплення легеневого тону, тимпаніт (велика каверна), тупість (ексудативний плеврит).
Клінічний аналіз крові
Зміни гемограми звичайно відображають наявність активного запального процесу (лейкоцитоз, паличкоядерний зсув, лімфопенія, моноцитоз, збільшення ШОЕ), вони також дуже варіабельні і можуть бути відсутніми у пацієнтів з обмеженим легеневим процесом.
Рентгенологічне дослідження органів грудної клітки (рентгенографія органів грудної клітки, рентгентомографія, комп’ютерна томографія уражених ділянок легень).
Для туберкульозу не існує специфічної рентгенологічної картини ні за характером рентгенологічних змін, ні за локалізацією. В останні роки, крім верхньодольової локалізації, поширена — нижньодольова.
При тривалому перебігу туберкульозу рентгенологічна картина може також доповнюватися ознаками пневмофіброзу, емфіземи, бронхоектазів. Важливим для діагностики є наявність залишкових змін перенесеного туберкульозу: кальцинованих вогнищ у легенях чи внутрішньогрудних лімфатичних вузлах. Велику допомогу в правильному трактуванні захворювання може надати аналіз рентгенофлюорографічного архіву, пошуками якого не потрібно зневажати.
При наявності вогнищевих, інфільтративних, деструктивних змін, округлих утворень, незалежно від локалізації, плеврального випоту, асиметричного збільшення коренів легень варто підозрювати туберкульоз і дотримуватися наступної тактики ведення пацієнтів.
Мікроскопія мазка за Цілем-Нільсеном
Кислотостійкі палички (КСБ), абсолютну більшість яких складають мікобактерії туберкульозу (МБТ) є збудником захворювання на туберкульоз. Мазок фарбують карбол фуксином Ціля і досліджують під мікроскопом із застосуванням імерсійної системи не менше 10 хвилин (прийнято дивитися 300 полів).
Якщо в пофарбованому мазку міститься не менш 5 КСП в одному полі зору, ймовірність висіву мікобактерій дуже висока. Щоб виявити Micobacterium tuberculosis (тобто КСБ) методом мікроскопії їхня кількість у 1 мілілітрі досліджуваного матеріалу повинна бути 105 мікроорганізмів.
Зібрані зразки мокротиння повинні бути відіслані в лабораторію для дослідження методом мікроскопії на КСБ.
Три варіанти тактичних дій для установ загальної медичної мережі у виявленні туберкульозу:
- При виявленні кислотостійких бактерій (КСБ) хоча б у 1 аналізі мокротиння і наявності рентгенологічних змін у легенях, пацієнта направляють у протитуберкульозну установу для подальшого обстеження з метою підтвердження діагнозу туберкульозу.
- У випадку, якщо КСБ не виявлені в жодному з 3 досліджуваних мазків мокротиння, а рентгенологічно визначаються інфільтративні або вогнищеві зміни в легенях, проводиться тест-терапія антибіотиками широкого спектра дії тривалістю до 2 тижнів. При цьому не можна застосовувати препарати, що мають протитуберкульозну активність (стрептоміцин, канаміцин, амікацин, капреоміцин, рифампіцин, мікобутин, препарати групи фторхінолонів). У випадку відсутності ефекту від проведеної терапії антибактеріальними препаратами широкого спектра дії, пацієнт повинний бути направлений для додаткового обстеження в протитуберкульозну установу.
- У випадку, якщо КСБ не виявлені в жодному з 3 досліджуваних мазків мокротиння, але рентгенологічно в легенях визначається дисемінація, округле утворення, порожнина, збільшення внутрішньогрудних лімфатичних вузлів, плеврит, пацієнт повинний бути направлений для подальшого обстеження, що включає інструментальну діагностику з метою морфологічної, цитологічної і мікробіологічної верифікації діагнозу, у протитуберкульозну установу.
Відповідальність за порушення послідовності дій щодо виявлення туберкульозу несе лікар та завідувач підрозділу, в який звернувся пацієнт.
26 Сер, 2008
Оскільки туберкульоз є інфекційне захворювання, яке характеризується утворенням в органах і тканинах специфічних гранульом, для верифікації діагнозу, крім характерних для захворювання ознак, необхідно виділення збудника туберкульозу — мікобактерії туберкульозу з патологічно уражених органів і тканин або гістологічне підтвердження діагнозу. МБТ виділяються при руйнуванні уражених тканин внаслідок казеозного некрозу зумовленого продуктами життєдіяльності мікобактерій. Казеозний некроз це остання стадія розвитку туберкульозної гранульоми. До розпаду тканин виділення МБТ мало ймовірно. В такому разі верифікацію діагнозу проводять гістологічно при біопсії ураженого органа або за комплексом показників, які з найбільшою ймовірністю підтверджують діагноз туберкульозу. До таких показників відносять: ознаки туберкульозу, перебіг захворювання, виключення інших захворювань після диференційної діагностики та позитивний результат від протитуберкульозної терапії, який проявляється регресією патологічних змін в органах та тканинах.
Ознаки туберкульозу визначаються за симптомами, притаманними для органів, які залучені в патологічний процес та патологічними змінами цих органів та тканин. Ознаки туберкульозу різних локалізацій та критерії його діагностики наведені в таблицях 1 – 2.
За клінічними формами розрізняють: туберкульоз легень та позалегеневий туберкульоз. Замість стадій, які характеризують перебіг захворювання, для характеристики туберкульозного процесу виділяють тип, локалізацію і поширеність туберкульозного процесу, фазу процесу та метод підтвердження діагнозу.
 Таблиця 1 — Ознаки туберкульозу різної локалізації Таблиця 1 — Ознаки туберкульозу різної локалізації
 Таблиця 2 — Критерії діагностики туберкульозу Таблиця 2 — Критерії діагностики туберкульозу
26 Сер, 2008
Ускладнення туберкульозу:
Ускладнення туберкульозу легень (ТБЛ): кровохаркання, легенева кровотеча, спонтанний пневмоторакс, легенева недостатність, хронічне легеневе серце, ателектаз, амілоїдоз тощо.
Ускладнення позалегеневого туберкульозу (ПТБ): стеноз бронха, емпієма плеври, нориця (бронхіальна, торакальна), ниркова (наднирникова) недостатність, безпліддя, спайка, анкілоз, амілоїдоз тощо.
Наслідки туберкульозу (В90):
Залишкові зміни після вилікуваного туберкульозу легень: фіброзні, фіброзно-вогнищеві, бульозно-дистрофічні, кальцинати в легенях і лімфатичних вузлах, плевропневмосклероз, цироз, наслідки хірургічного втручання (з зазначенням виду та дати операції) тощо.
Залишкові зміни після вилікуваного туберкульозу позалегеневої локалізації: рубцеві зміни в різних органах та їх наслідки, звапнення, наслідки хірургічного втручання (з зазначенням виду та дати операції).
26 Сер, 2008
Визначення випадку туберкульозу.
Новий випадок (вперше виявлений) – хворий на вперше діагностований туберкульоз, який ніколи не лікувався протитуберкульозними препаратами або лікувався менше 1 місяця.
Рецидив може бути зареєстрований у хворого, який успішно закінчив повний курс антимікобактеріальної терапії та вважався вилікуваним, або закінчив основний курс лікування з результатом «лікування завершено» і у нього повторно виявляється активний туберкульозний процес. Рецидив туберкульозу може бути з (МБТ+) і з (МБТ–), з (ГІСТ+) і з (ГІСТ–), в тому числі: ПСЛ (після стандартного лікування).
Лікування після перерви вважається у пацієнта, який почав знову лікування після перерви більшої, ніж 2 місяці, незалежно від того, чи залишився мазок позитивним, чи дослідження мокротиння дало негативний результат.
Невдача лікування реєструється у хворого, у якого зберігається або з’являється бактеріовиділення (за мазком або за посівом) на 5-му місяці або в пізніші терміни лікування.
Переведений – це хворий, який переведений з іншої адміністративної території або з іншого відомства та зареєстрований для продовження лікування.
Інший (вказати) – це хворий на туберкульоз, який почав антимікобактеріальну терапію, але не відповідає критеріям для інших типів пацієнтів. Наприклад, тяжко хворому (наприклад з кровохарканням), без бактеріоскопічних досліджень чи рентгенографії грудної порожнини лікар призначає специфічну антимікобактеріальну терапію “ex juvantibus”, оскільки не виключена наявність активного туберкульозу.
Хронічні випадки – це хворі, які є позитивними за мазком або культуральним дослідженням в кінці курсу повторного лікування, приблизно через 2 роки неефективного лікування.
Клінічна та диспансерна категорія обліку хворого.
До 1-ї категорії відносяться нові випадки: хворі на вперше діагностований туберкульоз різних локалізацій з бактеріовиділенням (ВДТБ МБТ+), а також хворі з іншими (тяжкими та розповсюдженими) формами захворювання різних локалізацій без бактеріовиділення (ВДТБ МБТ–): міліарним, дисемінованим туберкульозом, менінгітом, казеозною пневмонією, плевритом (з тяжким перебігом), туберкульозним перикардитом, перитонітом, туберкульозом кишок, туберкульозом хребта з неврологічними ускладненнями, урогенітальним туберкульозом.
Під розповсюдженою формою слід розуміти поширення процесу на 2 і більше сегменти легень чи 2 і більше органи. До тяжких процесів туберкульозу (у разі відсутності бактеріовиділення) слід віднести такий перебіг коли є виражена туберкульозна інтоксикація, яка супроводиться фебрильною температурою тіла, визначаються деструкції в легенях, є загроза життю хворого.
До 2-ї категорії відносяться будь-які випадки легеневого і позалегеневого туберкульозу, що реєструють для повторного лікування (хворих лікували раніше більше 1 місяця): рецидив туберкульозу різної локалізації з бактеріовиділенням (РТБ МБТ+) та без бактеріовиділення (РТБ МБТ–); лікування після перерви з бактеріовиділенням (ВДТБ ЛПП МБТ+) та без бактеріовиділення (ВДТБ ЛПП МБТ–), невдача лікування, інший.
До 3-ї категорії відносяться хворі з новими випадками (вперше діагностованим туберкульозом) без бактеріовиділення (ВДТБ МБТ–), з обмеженим процесом у легенях (з ураженням не більше 2сегментів) та позалегеневим туберкульозом, який не віднесено до 1-ї категорії; а також діти з туберкульозною інтоксикацією (ТІ) та туберкульозом внутрішньогрудних лімфатичних вузлів або первинним туберкульозним комплексом у фазі кальцинації у разі збереженої активності процесу. При статистичному обліку дані про дітей з туберкульозною інтоксикацією заносяться до рубрики “туберкульоз не встановленої локалізації”.
До 4-ї категорії відносяться хворі з хронічним туберкульозом різної локалізації з бактеріовиділенням та без бактеріовиділення.
До 5-ї категорії відносять осіб із залишковими змінами після вилікування від туберкульозу, а також віднесених до групи ризику захворювання на туберкульоз або його рецидив.
Група 5.1. Відносяться особи із залишковими змінами після вилікування туберкульозу (ЗЗТБ) різної локалізації.
Група 5.2. Відносяться особи: контактні з хворими на туберкульоз, що виділяють МБТ, а також із хворими туберкульозом тваринами; з латентною туберкульозною інфекцією (віраж туберкульонової проби Манту з 2 ТО, гіперергічні реакції на туберкулін), що встановлена в медичних та соціальних групах ризику; діти молодшого віку, що контактують із хворими на активний туберкульоз, які не виділяють МБТ; діти, батьки яких контактують із тваринами інфікованими туберкульозом.
Група 5.3. Відносяться дорослі особи з туберкульозними змінами в легенях та інших органах із невизначеною активностю процесу.
Група 5.4. Відносяться: діти та підлітки, що інфіковані туберкульозом, а також із груп ризику (віраж туберкулінових проб, гіперергічна реакція на туберкулін, наростання туберкулінової чутливості на 6 мм за рік, а також діти із хронічними соматичними захворюваннями); діти, що не були щеплені БЦЖ у період новонародженості; діти з післявакцинальними ускладненнями БЦЖ.
Група 5.5. Відносяться: діти і підлітки, у яких необхідно уточнити етіологію чутливості до туберкуліну (післявакцинальна або інфекційна алергія) або характер змін у легенях та інших органах з метою диференціальної діагностики; діти і підлітки з туберкульозними змінами в органах дихання невизначеної активності.
26 Сер, 2008
Локалізація ураження
Локалізацію ураження в легенях наводять за номером (назвою) сегментів, назвою часток легені; а в інших органах і системах — за анатомічною назвою місця ураження.
Наявність деструкції
(Дестр+) наявна деструкція
(Дестр–) немає деструкції
Факультативно слід зазначити фазу туберкульозного процесу:
– інфільтрація, розпад (відповідає Дестр+), обсіменіння;
– розсмоктування, ущільнення, рубцювання, звапнення (кальцинація).
Етіологічне підтвердження діагнозу туберкульозу
(МБТ+) підтверджений за результатами бактеріологічного дослідження (шифр А15), у такому випадку уточнити:
(М+) позитивний результат дослідження мазка на кислотостійкі бактерії (КСП);
(К0) культуральне дослідження не проводили;
(К–) негативний результат культурального дослідження;
(К+) позитивний результат культурального дослідження; у такому випадку уточнити:
(Резист0) резистентність МБТ до препаратів І ряду не досліджували;
(Резист–) резистентності МБТ до препаратів І ряду не встановили;
(Резист+) (абревіатура протитуберкульозних препаратів І ряду) встановили резистентність МБТ до препаратів І ряду (в дужках навести перелік усіх препаратів І ряду, до яких встановили резистентність).
(РезистІІ0) резистентності МБТ до препаратів ІI ряду не досліджували;
(РезистІІ–) резистентності МБТ до препаратів ІI ряду не встановили;
(РезистІІ+) (абревіатура протитуберкульозних препаратів ІІ ряду)
встановили резистентність МБТ до препаратів II ряду (в дужках навести перелік усіх препаратів II ряду, до яких встановили резистентність).
 Примітка. У разі наявності ТБ невстановленої локалізації і (МБТ+) слід наводити вид біологічного матеріалу, котрий досліджували, наприклад, харкотиння (МБТ+), сеча (МБТ+). Примітка. У разі наявності ТБ невстановленої локалізації і (МБТ+) слід наводити вид біологічного матеріалу, котрий досліджували, наприклад, харкотиння (МБТ+), сеча (МБТ+).
(МБТ–) не підтверджений за результатами бактеріологічного дослідження (шифр А16), у такому випадку уточнити:
(М0) мазок не досліджували;
(М–) негативний результат дослідження мазка на кислотостійкі палички (КСП);
(К0) культуральне дослідження не проводили;
(К–) негативний результат культурального дослідження.
(ГІСТ0) гістологічне дослідження не проводили;
(ГІСТ–) не підтверджений за результатами гістологічного дослідження
(шифр А16);
(ГІСТ+) підтверджений за результатами гістологічного дослідження
(шифр А15).
26 Сер, 2008
ТИП ТУБЕРКУЛЬОЗНОГО ПРОЦЕСУ:
1. Вперше дiагностований туберкульоз — ВДТБ (дата діагностування)
2. Рецидив туберкульозу — РТБ (дата діагностування)
3. Хронічний туберкульоз — ХТБ (дата діагностування)
КЛІНІЧНІ ФОРМИ ТУБЕРКУЛЬОЗУ:
(шифри МКХ 10 перегляду)
А15.-А16.- Туберкульоз легень (ТБЛ) (із факультативним зазначенням форми ураження):
А15.-А16.- Первинний туберкульозний комплекс
А19.- Дисемінований туберкульоз легень
А15.-А16.- Вогнищевий туберкульоз легень
А15.-А16.- Інфільтративний туберкульоз легень
А15.-А16.- Казеозна пневмонія
А15.-А16- Туберкульома легень
А15.-А16.- Фіброзно-кавернозний туберкульоз легень
А15.-А16.- Циротичний туберкульоз легень
А15.-А16.-/J65 Туберкульоз легень, поєднаний з професійними пиловими захворюваннями легень (коніотуберкульоз)
А15.-А18.- Позалегеневий туберкульоз (ПТБ) (із зазначенням локалізації):
А15.-А16.- Туберкульоз бронхів, трахеї, гортані та інших верхніх дихальних шляхів
А15.-А16.- Туберкульоз внутрішньогрудних лімфатичних вузлів
А15.-А16.- Туберкульозний плеврит (в т.ч. емпієма)
А18.0 Туберкульоз кісток та суглобів
А18.1 Туберкульоз сечово-статевої системи
А18.2 Туберкульоз периферичних лімфатичних вузлів
А18.3 Туберкульоз кишок, очеревини та брижових лімфатичних вузлів
А18.4 Туберкульоз шкіри та підшкірної клітковини
А18.5 Туберкульоз ока
А18.6 Туберкульоз вуха
А18.7 Туберкульоз надниркових залоз
А18.8 Туберкульоз інших уточнених органів і систем
А19 Міліарний туберкульоз (МТБ)
А18 Туберкульоз невстановленої локалізації
 Примітка. До туберкульозу органів дихання (ТОД), або туберкульозу дихальної чи респіраторної системи, відносять туберкульоз: носа, приносових пазух, гортані, трахеї, бронхів, легень, грудної порожнини (плеври, внутрішньогрудних лімфатичних вузлів). Примітка. До туберкульозу органів дихання (ТОД), або туберкульозу дихальної чи респіраторної системи, відносять туберкульоз: носа, приносових пазух, гортані, трахеї, бронхів, легень, грудної порожнини (плеври, внутрішньогрудних лімфатичних вузлів).
26 Сер, 2008
Немедикаментозні методи лікування включають в себе фізичні (фізіотерапевтичні) методи та народні засоби (барсучий жир, висушені комахи та ін.). Ефективність народних засобів не підтверджена науковою медициною, тому вони не можуть бути включені в рекомендовані стандарти лікування.
Більшості фізичних факторів, які застосовуються у фтизіатрії, притаманні протизапальна, десенсибілізуюча, знеболювальна, бронхолітична та імунокорегуюча дія. Відома пряма бактеріостатична дія на мікобактерії туберкульозу лазерного випромінювання.
Фізичні методи лікування, які призначаються на початку хіміотерапії, сприяють прискоренню ліквідації клінічних ознак захворювання, розсмоктуванню інфільтрації та вогнищ, припиненню бактеріовиділення. Комплексна терапія сприяє скорішому абацилюванню харкотиння, дозволяє скоротити термін стаціонарного лікування високої вартості та проводити його в умовах денного стаціонару чи амбулаторно, що значно знижує загальну вартість курсу лікування.
Треба пам’ятати, що успіху може бути досягнуто тільки при адекватній хіміотерапії. При невиконанні цих умов виникає ризик прогресування специфічного процесу.
26 Сер, 2008
Хірургічне втручання рекомендують в наступних випадках (Міжнародна спілка по боротьбі з туберкульозом):
– бактеріовиділення, що зберігається незважаючи на проведену хіміотерапію;
– медикаментозно-резистентні форми туберкульозу;
– кровохаркання, що виникає періодично з каверни або бронхоектазів після вилікування туберкульозу;
– синдром здавлення медіастинальними лімфатичними вузлами;
– туберкульозна емпієма, що не розсмокталась при хіміотерапії;
– округле утворення в легенях.
Показання до хірургічного втручання при туберкульозі легень
За життєвими показаннями:
– профузна легенева кровотеча (консультація хірурга);
– напружений клапанний пневмоторакс.
Абсолютні показання (при операбельності, що визначається ступенем порушення функції зовнішнього дихання та змінами ЕКГ):
– фіброзно-кавернозний туберкульоз — односторонній чи двохсторонній (не більше 2-х долей);
– циротичний туберкульоз легень з бактеріовиділенням;
– деструктивний туберкульоз легень зі стійким бактеріовиділенням після 6-місячної протитуберкульозної хіміотерапії ;
– рецидивуюче кровохаркання;
– хронічна емпієма плеври;
– синдроми здавлення при первинному туберкульозі.
Прямі показання:
– великі туберкульоми з розпадом (понад 4 см);
– некурабельні залишкові зміни в легенях — бронхоектази, зруйнована частка легені (легеня), виражений стеноз бронху;
– сановані каверни без бактеріовиділення з епідеміологічних міркувань (працівники дитячих закладів);
Діагностичні операції (торакотомія, біопсія):
– дисемінація неясної етіології;
– округла тінь в легені;
– плеврит неясної етіології;
– гіперплазія внутрішньогрудних лімфатичних вузлів неясної етіології.
Типи та об’єми операцій на органах грудної клітини:
– резекційні втручання: сегмент- і бісегментектомія, лоб- і білобектомія, пульмонектомія, плевропульмонектомія;
– торакопластика;
– плевректомія, декортикація легені.
– кавернотомія.
– біопсія легені.
– біопсія внутрішньогрудних лімфатичних вузлів.
– торакоскопічне втручання.
Протипоказання. Всі види тяжкої функціональної недостатності (дихальної, серцевої, ниркової, печінкової і т.п.), інфаркт міокарду і вірусні гепатити, перенесені менше 8 міс. тому, розповсюджений амілоїдоз внутрішніх органів, захворювання крові. Прогресування туберкульозу.
26 Сер, 2008
Складовими протитуберкульозної терапії є етіотропне та патогенетичне лікування. Основне місце займає етіотропне лікування, тому що воно спрямоване на пригнічення мікобактеріальної популяції, що розмножується, тобто ліквідує основну причину розвитку туберкульозу.
Патогенетична терапія дозволяє прискорити регресію туберкульозних змін в уражених органах та підсилити репаративні процеси організму. Патогенетичні засоби є лише доповненням до повноцінної етіотропної терапії. При визначенні тактики лікування неприпустимо перебільшувати роль патогенетичного лікування за рахунок етіотропного.
Перелік та алгоритм застосування різних груп засобів патогенетичного лікування наведені в розділі VIII.
Основні принципи застосування патогенетичних засобів у лікуванні хворих на туберкульоз:
– у зв’язку з великим розмаїттям патогенетичних засобів у процесі хіміотерапії необхідно проводити ретельне обстеження хворого як із метою визначення динаміки туберкульозного процесу, так і для оцінки загального стану хворого, що дозволить визначити функціональний стан різних органів і систем. Це необхідно для обгрунтованого вибору найбільш ефективного патогенетичного засобу;
– застосування патогенетичних засобів повинно бути обгрунтованим та узгоджуватися з етапами протікання туберкульозного процесу та фазами хіміотерапії;
– в інтенсивну фазу хіміотерапії патогенетичні засоби повинні надавати протизапальну та антиоксидантну дію, попереджувати розвиток побічних ефектів протитуберкульозних препаратів токсико-алергічного характеру та усувати побічні ефекти тих препаратів, що вже застосовуються;
– у підтримуючу фазу хіміотерапії основне значення патогенетичних засобів — вплив на формування фіброзних структур для зменшення функціональних втрат в ураженому органі, стимуляції репаративних процесів, відновленні функцій клітинного імунітету .
26 Сер, 2008
Вилікування Пацієнт, який завершив повний курс лікування згідно з протоколом лікування МР ТБ у країні і має негативні результати посівів за останні 12 місяців лікування (повинні бути зроблені як мінімум 5 посівів)
Завершене лікування Хворий завершив повний курс лікування згідно з протоколом лікування МР ТБ у країні, але не підходить до дефініції Вилікування чи Невдача лікування у зв’язку з відсутністю посівів
Летальний наслідок Смерть хворого настала в результаті будь-якої причини під час проведення курсу лікування
Перерване лікування * Хворий, який перервав лікування на 2 чи більше місяців
Невдача лікування Пацієнт, у якого є 2 чи більше позитивних посівів протягом останніх 12 місяців лікування, якщо зроблені як мінімум 5 посівів.
Пацієнт, якому відмовлено в лікування у зв’язку з лікарською стійкістю чи лікування перервано у зв’язку з побічними проявами чи супутніми захворюваннями
Вибув Хворий продовжив курс лікування під наглядом іншої програми лікування МР ТБ і результат лікування невідомий
Продовжує лікування Пацієнт, який продовжує лікування після завершення когортного періоду
Лікування не призначалося У програму лікування МР ТБ повинні включатись всі пацієнти МР ТБ. Для всіх пацієнтів, які не отримали лікування повинна бути зареєстрована причина **
Примітки:
* алгоритм для пацієнтів, які повертаються після перерви:
- якщо пацієнт після повернення має позитивний мазок, його необхідно реєструвати як повторний курс після перерви, а результат попереднього курсу визначати як перерване лікування;
- якщо пацієнт після повернення має негативний мазок, то лікування треба продовжити й чекати результатів посіву;
- якщо посів позитивний, то пацієнта необхідно реєструвати як повторний курс після перерви і результат попереднього курсу визначати як перерване лікування;
- якщо посів негативний, то результат попереднього курсу не оцінюється як перерване лікування, а пацієнт продовжує той самий курс лікування.
** причини, в зв’язку з якими пацієнту з МР ТБ не призначено лікування:
- пацієнт помер до діагностування МР ТБ;
- неможливість вилікування у зв’язку з медикаментозною стійкістю до основних та протитуберкульозних препаратів II ряду;
- занедбаність хвороби;
- непереносимість лікування;
- небажання пацієнта виконувати лікарський режим (часті перерви в лікуванні);
- недоступність лікарської установи;
- недостатність ліків;
- інша.
26 Сер, 2008
Когортний аналіз МР ТБ: аналіз результатів лікування всіх хворих з МР ТБ, зареєстрованих за один період часу. Аналіз повинен проводитись окремо для кожної когорти.
Період часу для когортного аналізу МР ТБ: когорта визначається за певний період часу (наприклад, рік), пацієнт включають до когорти в залежності від дати реєстрації. Аналіз результатів лікування проводять 36 місяців після визначення когорти.
26 Сер, 2008
Конверсія посіву: отримані два послідовних негативних посіви, які були взяті з інтервалом не менш 1 місяця.
Час конверсії: час конверсії визначається як час між датою початку лікування ММС ТБ і датою коли був узятий перший з двох негативних посівів (як мінімум з інтервалом 30 днів).
Необхідно окремо оцінити конверсію мазка й посіву.
26 Сер, 2008
Препарат : Ізоніазид
Медикаментозна взаємодія: При одночасному прийомі з стрептоміцином уповільнюється їх виділення з сечею; при одночасному прийомі з рифампіцином збільшується ризик гепатотоксичності. Антацидні засоби можуть уповільнювати та зменшувати абсорбцію ізоніазиду з кишковика.
Препарат : Рифампіцин
Медикаментозна взаємодія: Змінює фармакокінетику деяких препаратів (знижує їх концентрацію у крові): глюкокортикоїдів, пероральних гіпоглікемічних препаратів, доксицикліну, флюконазолу.
Препарат : Піразинамід
Медикаментозна взаємодія: Посилює бактерицидну дію фторхінолонів, кларитроміцину. Знижує концентрацію рифампіцину в плазмі крові.
Препарат : Етамбутол
Медикаментозна взаємодія: Фармакологічний антагонізм з етіонамідом. Антацидні засоби можуть уповільнювати та зменшувати абсорбцію етамбутолу.
Препарат : Аміноглікозиди
Медикаментозна взаємодія: Фізико-хімічна несумісність з бета-лактамними антибіотиками чи гепарином. Посилення токсичного ефекту при одночасному призначенні двох аміноглікозидів, чи при їх поєднанні з іншими нефро- чи ототоксичними препаратами (поліміксином, амфотеріцином, фуросемідом).
Препарат : Фторхінолони
Медикаментозна взаємодія: Антацидні засоби можуть зменшувати біодоступність фторхінолонів, уповільнювати елімінацію метилксантинів (теофілін, кофеїн). Мають антагоністичну взаємодію з нітрофуранами. Одночасне призначення з глюкокортикоїдами підвищує ризик розриву сухожилля. Одночасне призначення з препаратами, що підвищують лужність сечі (цитрати, бікарбонат натрію) збільшується ризик кристалурії та нефротоксичний ефект.
Препарат : Етіонамід, Протіонамід
Медикаментозна взаємодія: Призначення в поєднанні з ізоніазидом та рифампіцином збільшує вірогідність токсичного ураження печінки, в поєднанні з циклосеріном можлива сумація нейротоксичного ефекту.
Препарат : Кларитроміцин
Медикаментозна взаємодія: Інгібує метаболізм та підвищує концентрацію в крові непрямих антикоагулянтів, теофіліну, карбамазепіну, дигоксину. Антациди зменшують всмоктування кларитроміцину в кишковику. Рифампіцин посилює метаболізм кларитроміцину в печінці та знижує його концентрацію в крові.
Препарат : Рифабутін
Медикаментозна взаємодія: Флюконазол і кларитроміцин інгібують метаболізм рифабутіну та підвищують його концентрацію в крові. Рифабутін не змінює фармакокінетику інших препаратів на відміну від рифампіцину.
Препарат : Парааміносаліцилова кислота
Медикаментозна взаємодія: Підвищує концентрацію ізоніазиду в крові; порушує всмоктування рифампіцину; порушує засвоєння віт.В 12.
Капреоміцин Посилюється нефротоксична дія при одночасному прийомі з аміноглікозидами; ототоксичність збільшується при поєднанні з аміноглікозидами, фуросемідом.
Препарат : Циклосерін
Медикаментозна взаємодія: В поєднанні з ізоніазидом чи етіонамідом збільшується ризик нейротоксичності.
26 Сер, 2008
Препарат: Ізоніазид
Перехресна резистентність: Штами резистентні до ізоніазиду, резистентні до фтивазиду та флуренізиду та навпаки
Препарат: Стрептоміцин
Перехресна резистентність: Штами резистентні до стрептоміцину чутливі до амікацину і канаміцину
Препарат: Канаміцин
Перехресна резистентність: Резистентність до канаміцину перехресна з амікацином та навпаки. Резистентність до амікацину або канаміцину викликає резистентність до стрептоміцину
Препарат: Капреоміцин
Перехресна резистентність: Штами резистентні до стрептоміцину, амікацину та канаміцину чутливі до капреоміцину
Препарат: Офлоксацин (ципрофлоксацин)
Перехресна резистентність: Резистентність до офлоксацину або ципрофлоксацину проявляється повною перехресною резистентністю до всіх фторхінолонів
Препарат: Рифабутін
Перехресна резистентність: Більшість штамів резистентних до рифампіцину резистентні до рифабутіну
Препарат: Етіонамід
Перехресна резистентність: Між етіонамідом і протіонамідом має місце повна перехресна резистентність МБТ. Штами, резистентні до цих препаратів, резистентні до тіоацетазону
26 Сер, 2008
Показання:
- Резистентність до більшості протитуберкульозних препаратів та чутливість до 2-3 помірно активних у відношенні МБТ препаратів
- Збережена або незначно зменшена функція легень
- Локалізація процесу в межах долі/легені
- Відсутність туберкульозу головних бронхів/трахеї
Час проведення хірургічного втручання:
Не раніше 8 тижнів лікування
Ведення після хірургічного втручання:
Лікування має тривати не менше 18 міс
Протягом інтенсивної фази хворий перебуває в стаціонарі. Усі дії при виписці із стаціонару такі як і при лікування хворих на нові випадки туберкульозу легень.
26 Сер, 2008
Єдиний стандартний 5 компонентний режим хіміотерапії передбачає застосування 3-х препаратів другого ряду додатково до до 2 –х препаратів I ряду:
канаміцин + фторхінолон+ етіонамід+ етамбутол + піразинамід
Індивідуальний режим призначається тільки за даними тесту чутливості МБТ. Призначають 4-6 протитуберкульозних препаратів, до яких МБТ чутливі із числа протитуберкульозних препаратів І, ІІ ряду та резервних (амоксицилін/клавуланової кислоти та кларитроміцин). Препарати вживають переважно щоденно, іноді 1–2 препарати інтермітуюче (з тим, щоб за один день хворий приймав 4–5 препаратів).
Побудова індивідуального режиму відбувається за наступним принципом:
- слід намагатися включити у режим хіміотерапії 6 протитуберкульозних препаратів;
- спочатку у режим хіміотерапії включаються усі препарати І ряду, до яких збережена чутливість;
- далі у режим хіміотерапії включаються ін’єкційний препарат — стрептоміцин (у разі збереження чутливості) або канаміцин або амікацин, або капреоміцин;
- препарати II ряду призначаються в такій послідовності: фторхінолони, етіонамід, ПАСК, циклосерин;
- резервні препарати тільки у разі розширеної медикаментозної стійкості до основних та більшості препаратів II ряду: амоксицилін/клавуланова кислота, кларитроміцин.
Якщо пацієнту неможливо призначити 3–4 препарати в інтенсивну фазу через поширену медикаментозну резистентність — препарати ІІ ряду не призначають. Проводять паліативне лікування із застосуванням препаратів. до яких визначають резистентність (в основному, ізоніазид), та симптоматичних ліків, при можливості – колапсотерапію.
Можливі такі варіанти висновку ЦЛКК:
- подовжувати інтенсивну фазу (у разі позитивної рентгенологічної динаміки та відсутності поширення медикаментозної стійкості);
- провести відповідну до результату нового тесту медикаментозної чутливості корекцію лікування;
- призначити паліативне лікування (при поширенні медикаментозної стійкості) і неможливості застосовувати 4 протитуберкульозні препарати, до яких МБТ чутливі;
- призначити хірургічне лікування.
Інтенсивна фаза триває 6 місяців. У разі припинення бактеріовиділення пацієнта переводять на підтримуючу фазу, яка включає не менше 3-х препаратів (3-4) та триває 12-18 міс.
Загальна тривалість підтримуючої фази хіміотерапії не менше 12 місяців після припинення бактеріовиділення. В підтримуючій фазі препарати застосовуються щоденно або інтермітуюче (з тим, щоб за 1 день хворі приймали як правило 3 препарати).
Якщо наприкінці інтенсивної фази продовжується бактеріовиділення, проводять тест медикаментозної чутливість з посіву на 6-му міс лікування та після отримання результату пацієнта направляють на ЦЛКК для вирішення подальшої тактики лікування.
 Таблиця 20 Альтернативні стандартні режими для пацієнтів з хронічним захворюванням на ТБ та з мультирезистентними формами захворювання Таблиця 20 Альтернативні стандартні режими для пацієнтів з хронічним захворюванням на ТБ та з мультирезистентними формами захворювання
26 Сер, 2008
(за DOTS-плюс)
Здійснюється шляхом проведення стандартизованого п’яти-, шестикомпонентного режиму антимікобактеріальної терапії хворим на мультирезистентний туберкульоз (туберкульоз з множинною медикаментозною стійкістю) до отримання тесту лікарської чутливості, а у подальшому призначення індивідуальних схем лікування.
Визначення випадку мультирезистентного туберкульозу (МР ТБ)
Випадок МР ТБ: пацієнт, у якого діагноз МР ТБ підтверджений бактеріологічно на підставі тесту медикаментозної чутливості і визначена стійкість як мінімум до рифампіцину й ізоніазиду.
Протитуберкульозні препарати для лікування хворих на мультирезистентний туберкульоз
Проведення лікування хворих на мультирезистентний туберкульоз (МР ТБ)
Хірургічне лікування для хворих із мультирезистентним туберкульозом легень
Побічні ефекти протитуберкульозних препаратів II ряду
Перехресна резистентність між протитуберкульозними препаратами
Медикаментозна взаємодія між протитуберкульозними та іншими препаратами
Результати лікування під час курсу лікування:
Визначення когорт для МР ТБ
Результати лікування по когортному аналізу
26 Сер, 2008
Хворих на мультирезистентний туберкульоз лікують вже з залученням препаратів II ряду та резервних препаратів (табл.18, 19).
Таблиця 18 Протитуберкульозні препарати II ряду
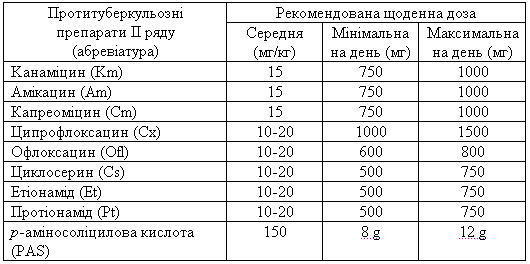
Таблиця 19 Інші протитуберкульозні препарати, які можуть використовуватись як резервні у хворих усіх категорій при резистентності до препаратів I II ряду, або їх непереносимості
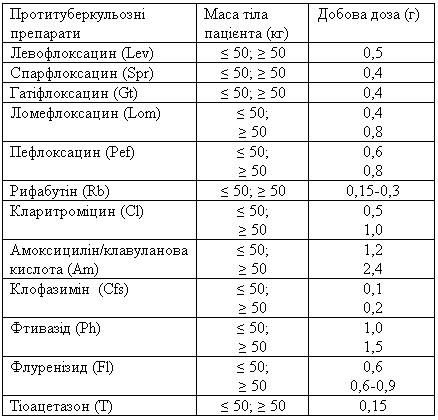
Надання дозволу на призначення препаратів ІІ ряду відбувається за рішенням консиліуму (ЦЛКК) обласних (Кримського республіканського, Київського та Севастопольського міських) протитуберкульозних диспансерів, в яких функціонують лабораторії з діагностики туберкульозу ІІІ рівня.
Препарати ІІ ряду зберігають в аптеках обласних протитуберкульозних диспансерів.
При встановленні діагнозу мультирезистентного туберкульозу лікар має право отримати протитуберкульозні препарати ІІ ряду через аптеку обласного протитуберкульозного диспансеру для проведення лікування цього хворого.
26 Сер, 2008
Більшість хворих на ТБ завершує лікування без будь-яких значних побічних реакцій на препарати. Однак у деяких пацієнтів вони можуть виникати.
У звичайних умовах повсякденний лабораторний моніторинг не потрібен, якщо пацієнти до початку лікування не мали захворювань печінки і вона функціонувала нормально.
До груп ризику, у яких можуть спостерігатись побічні реакції на протитуберкульозні препарати, та у яких періодично слід проводити клінічний контроль та лабораторні тести (АлАт, білірубін), належать:
- люди літнього віку;
- пацієнти, що погано харчуються;
- вагітні жінки або ті, що годують немовлят груддю;
- алкоголіки;
- пацієнти з хронічною нирковою або печінковою недостатністю,;
- ВІЛ-інфіковані;
- пацієнти з дисимінованим та занедбаним ТБ;
- хворі з алергічними захворюваннями, з анемію;
- хворі на цукровий діабет;
- пацієнти, у яких в сімейному анамнезі були побічні реакції,
- пацієнти, що одержують терапію проти ТБ нерегулярно;
- пацієнти, які поряд з ТБ препаратами приймають інші ліки.
Пацієнти з важкими побічними реакціями повинні проходити лікування у лікарні.
 Таблиця 15 Побічні ефекти від протитуберкульозних препаратів I ряду Таблиця 15 Побічні ефекти від протитуберкульозних препаратів I ряду
 Таблиця 16 Симптомний підхід до побічних ефектів протитуберкульозних препаратів Таблиця 16 Симптомний підхід до побічних ефектів протитуберкульозних препаратів
Ведення пацієнтів з шкірними побічними реакціями
Якщо у пацієнта з’являється свербіж шкіри і для цього не існує іншої причини, спробуйте застосувати симптоматичне лікування антигістамінними препаратами та продовжуйте лікування. Однак якщо з’являється висипка на шкірі, необхідно припинити вживання протитуберкульозних препаратів. Після того, як зникнуть побічні реакції, протитуберкульозні препарати поступово вводяться знову, починаючи з тих, які найменш вірогідно викликали таку реакцію (наприклад, ізоніазид). Розпочніть з невисокої дози і поступово збільшуйте протягом 3-х днів. Ця процедура повторюється з додаванням щоразу одного препарату.
Ведення гепатиту, викликаного прийомом протитуберкульозних препаратів
Якщо у пацієнта під час лікування розвивається гепатит, його причиною може бути як протитуберкульозне лікування, так і щось інше. Важливо виключити інші можливі причини до того, як буде встановлено, що це гепатит, викликаний протитуберкульозними препаратами. Прийом протитуберкульозних препаратів необхідно припинити до того часу, доки аналізи проб печінки не прийдуть до норми. Асимптоматична жовтяниця без наявності гепатиту скоріш всього викликана прийомом рифампіцину. Після того, як зникне гепатит, протитуберкульозні препарати поступово вводяться знову, по одному кожного разу. Однак якщо в результаті гепатиту з’являється клінічна жовтяниця, рекомендується не вживати піразинамід. Запропонований режим складається з інтенсивної фази – 2 місяці SHE щодня і 10 місяців підтримуючої фази HE (2 SHE/10 HE). Пацієнти з тяжкою формою ТБ, що хворіють на гепатит, викликаний прийомом препаратів, можуть померти без прийому протитуберкульозних ліків. У такій ситуації пацієнта необхідно лікувати двома найменш гепатоксичними препаратами S та E. Після того, як проблему гепатиту буде вирішено, потрібно знову продовжити звичайний курс лікування від ТБ.
Профілактика побічних реакцій на протитуберкульозні препарати
Можна запобігти виникненню деяких побічних ефектів, наприклад, периферичної невропатії, що виникає в результаті прийому ізоніазиду. Ця реакція може бути присутньою у вагітних жінок та у ВІЛ-інфікованих пацієнтів, у зловживаючих алкоголем, а також тих, хто погано харчується, хворих на діабет та хронічні ураження печінки. Ці пацієнти повинні одержати профілактичне лікування пирідоксином, 20-40 мг на день, разом з прийомом протитуберкульозних препаратів.
26 Сер, 2008
Ситуація: Вагітність і годування грудним молоком
Рекомендації по лікуванню:
- До початку лікування за категорією II жінкам необхідно задавати питання, чи вони не вагітні. Крім S, протитуберкульозні препарати першого ряду (R, H, Z, E) безпечні для вживання.
- Лікування жінок, що хворіють на ТБ та годують немовлят груддю, здійснюється за стандартною схемою.
- Такі жінки можуть продовжувати годувати немовлят груддю, мати та дитина можуть знаходитись разом
Ситуація: Прийом оральних контрацептивів
Рекомендації по лікуванню:
- Ріфампіцин взаємодіє з оральними контрацептивами. Жінка може вибирати чи приймати оральні контрацептиви з більш високою дозою естрогену (50 μg) чи застосувати інший метод контрацепції.
Ситуація: Ураження печінки
Рекомендації по лікуванню:
- Всі найбільш ефективні препарати першого ряду можуть пошкодити печінку або викликати погіршення стану вже існуючих уражень
- Пацієнти з хворобами печінки не повинні приймати піразінамід
Ситуація: Хронічна хвороба печінки
Рекомендації по лікуванню:
- 2 SHRE/6 HR чи HRE протягом 8 місяців чи альтернативно:
- 2 SHE/10 HE
Ситуація: Гострий гепатит
Рекомендації по лікуванню:
- У деяких випадках, після оцінки клінічної картини, можна відкласти лікування ТБ поки не будуть усунуті прояви гострого гепатиту
- Якщо потрібне лікування ТБ, необхідно застосовувати S+E до 3 місяців, поки не буде вилікуваний гострий гепатит. Після цього для продовження лікування застосовуйте 6RH
Ситуація: Ниркова недостатність
Рекомендації по лікуванню:
- Найбільш сильні препарати (R, H,Z) виводяться з жовчю або метаболізуються печінкою у нетоксичні компоненти і можуть застосовуватись в звичайних дозах
- Для пацієнтів з нирковою недостатністю у нормальних дозах S та E не призначаються. Необхідно зниження дози відповідно до ступеня тяжкості ХНН.
- Найкращий режим для пацієнтів з нирковою недостатністю: 2 HRZ/4 HR
Ситуація: Цукровий діабет
Рекомендації по лікуванню:
- Ріфампіцин може взаємодіяти з оральними цукрознижуючими препаратами. З цієї причини необхідно збільшити дозу цукрознижуючих препаратів та контролювати рівень глюкози у крові
Ситуація: ВІЛ інфекція
Рекомендації по лікуванню:
- Лікування ТБ у ВІЛ-інфікованих пацієнтів проводиться за тими ж схемами, що і у ВІЛ-негативних пацієнтів. Смертність серед ВІЛ-інфікованих пацієнтів у процесі лікування спостерігається частіше як від ТБ, так і від інших ВІЛ-асоційованих хвороб.
- Лікування ко-тримоксазолом запобігає смерті від інших інфекцій у ко-інфікованних пацієнтів. Антиретровірусна терапія (АРВТ) зменшує летальність хворих на ВІЛ-асоційований ТБ.
- Інгібітори протеаз та NNRTIs взаємодіють з ріфампіцином. Це може привести до неефективності антиретровірусних препаратів та неефективного лікування TБ, а також збільшує ризик токсичності препаратів. У пацієнтів з ВІЛ та ТБ пріоритетом є лікування ТБ, особливо у разі туберкульозу легенів з бактеріовиділенням.
- Серед можливих варіантів проведення АРВТ пацієнтам, хворим на ТБ:
- після завершення лікування ТБ;
- відкладення АРВТ до завершення інтенсивної фази,
- використання у підтримуючій фазі HE, або лікування ТБ згідно з режимами, що включають ріфампіцин та ефавіренц + 2 NRTIs і зміні антивірусного режиму після завершення лікування ТБ.
Побічні реакції на протитуберкульозні препарати та їх ведення
Ведення хворих, які перервали лікування
Планування виписки
Амбулаторне лікування
Визначення результатів лікування
ДОТ кабінет
Прихильність хворих до лікування
22 Сер, 2008
При реєстрації хворого на ТБ, що розпочинає лікування, необхідно приділити достатньо часу для зустрічі з пацієнтом (а також при можливості з членами його родини) для надання інформації та консультування. Необхідно записати адресу пацієнта ті іншу відповідну інформацію (наприклад, адресу чоловіка/дружини або партнера, батьків, місця роботи або навчання).
Важливо визначити потенціальні проблеми, які можуть виникнути у пацієнта в інтенсивній фазі лікування та призвести до переривання хіміотерапії.
 Таблиця 17 Дії при перериванні лікування ТБ Таблиця 17 Дії при перериванні лікування ТБ
22 Сер, 2008
Беручи до уваги те, що пацієнти виписуються із стаціонара та переводяться на амбулаторне лікування або можуть переводитися з одного медичного закладу в інший, необхідно прикласти всі зусилля для здійснення безперервного лікування і його контролю.
Лікуючий лікар стаціонарного відділення разом з пацієнтом намічають план контрольованого амбулаторного лікування з урахуванням максимальної зручності для пацієнта залежно від місця його проживання.
Завідувач або лікуючий лікар стаціонарного відділення, де перебуває пацієнт, зв’язується по телефону з районним фтизіатром та інформує його про дату виписки. Вони разом районним фтизіатром (з урахуванням побажання хворого) намічають план амбулаторного лікування після виписки із стаціонару. Якщо пацієнт переводиться з району, то Районний фтизіатр несе відповідальність за заповнення всіх необхідних для переведення паперів і занесення результатів лікування «Журнал реєстрації випадків туберкульозу в районі (ТБ 03)» у тому районі, де пацієнт був з самого початку зареєстрований.
«Виписка з історії хвороби або амбулаторної картки (ТБ 09)» є доповненням до «Медичної картки лікування хворого на туберкульоз (ТБ 01)» і містить в собі додаткову необхідну інформацію про пацієнта, відсутню у картці. Ця форма обов’язково заповнюється лікуючим лікарем при виписці хворого зі стаціонару чи переведенні хворого, що лікувався амбулаторно, в інший стаціонар чи медичну установу для амбулаторного лікування.
На кожного хворого, що знаходився на лікуванні у стаціонарі чи амбулаторно, потрібно заповнити 3 копії «Виписки з історії хвороби або амбулаторної картки (ТБ 09)». Копії повинні бути:
- у хворого, що вибуває зі стаціонару чи амбулаторного лікування;
- у медичній установі, яка виписала хворого;
- у медичній установі, у яку хворий переходить для подальшого лікування.
Одним з обов’язків Районного фтизіатра є внесення результатів клінічних досліджень пацієнтів Категорій 1, 2, 3 (мікробіологічних досліджень мокротиння, тесту на чутливість до антимікобактеріальних препаратів, рентгенологічного дослідження органів грудної клітки) у «Медичну картку лікування хворого на туберкульоз (ТБ 01)», а також у «Журнал реєстрації випадків туберкульозу в районі (ТБ 03)».
Пацієнт може бути виписаним зі стаціонару тільки у разі забезпечення йому контрольованого лікування на амбулаторному етапі.
При виписці зі стаціонару лікуючий лікар надсилає виписку районному фтизіатру та в реєстр (в обласний протитуберкульозний диспасер, який реєструє усі випадки туберкульозу в області).
Якщо пацієнт не з’явився в диспансер протягом 3-х діб його розшукує районний фтизіатр за допомогою медичної сестри. Працівник реєстру (обласного протитуберкульозного диспасеру), у свою чергу, контролює чи з’явився пацієнт до районного фтизіатра та контролює дії фтизіатра по розшукуванню пацієнта.
22 Сер, 2008
Під час фази продовження (4 місяці для нових хворих на туберкульоз і 5 місяців для повторних хворих) лікування буде проводитися амбулаторно під безпосереднім спостереженням медичного працівника (лікаря, фельдшера чи медсестри).
Можливі такі варіанти амбулаторного контрольованого лікування:
- ДОТ кабінет;
- санаторій;
- у дільничного терапевта за місцем проживання;
- у сімейного лікаря за місцем проживання;
- в сільській амбулаторії
- в фельшерсько-акушерському пункті або у фельшерському пункті.
- на дому під наглядом медичного працівника або члена сім’ї.
Відповідальність за проведення амбулаторного лікування несе районний фтизіатр. Його функції:
- призначення амбулаторного контрольованого лікування
- підписання угоди з дільничним терапевтом, сімейним лікарем, лікарем сільської амбулаторії або фельдшером ФАПа (або родичем у разі неможливості проведення контрольованого лікування в медичних закладах) про проведення контрольованого лікування та забезпечення їх протитуберкульозними препаратами 1 раз на міс.
- консультування хворих 1 раз на міс та частіше за потребою (у разі виникнення небажаних побічних реакцій або зміни у перебігу захворювання).
- завершення основного курсу хіміотерапії та звітування про результат лікування.
- диспансерне спостереження за пацієнтами після завершення основного курсу хіміотерапії.
«Медична картка лікування хворого на туберкульоз (ТБ 01)» буде використовуватися протягом усього курсу лікування. Фтизіатр адміністративної території (Автономної Республіки Крим, області, міста, району) повинен знати, яка інформація міститься в карті та як використовувати цю інформацію в проведенні контролю лікування хворого на туберкульоз.
«Медична картка лікування хворого на туберкульоз (ТБ 01)» заповнюється лікарем чи медсестрою. У випадку, якщо фаза продовження лікування проходить у загальній лікувальній мережі, то фтизіатр адміністративної території (Автономної Республіки Крим, області, міста, району) повинен переконатися в тому, що медичні працівники знають, як заповнювати «Медичну картку лікування хворого на туберкульоз (ТБ 01)».
Під час кураторських візитів фтизіатр адміністративної території (Автономної Республіки Крим, області, міста, району) повинен періодично перевіряти «Медичні картки лікування хворого на туберкульоз (ТБ 01)».
Якщо карта не заповнена чи в ній відсутня інформація, то фтизіатр адміністративної території (Автономної Республіки Крим, області, міста, району) повинен заповнити карту разом з медичним працівником, щоб переконатися, що співробітник лікувальної установи розуміє процедуру заповнення «Медичної картки лікування хворого на туберкульоз (ТБ 01)».
Підтримуючу фазу продовжують до загоєння каверн з рентгенологічним обстеженням кожні 2 місяці після стандартного терміну завершення основного курсу хіміотерапії (6 місяців). Якщо через 2 міс подовження підтримуючої фази (8 міс основного курсу хіміотерапії) у пацієнта відсутня подальша позитивна рентгенологічна динаміка та отриманий негативний результат посіву на кінець 6 міс хіміотерапії, лікування припиняють.
У разі позитивної рентгенологічної динаміки підтримуючу фазу продовжують з рентгенівськім дослідженням кожні 2 міс до повного загоєння каверн після чого основний курс лікування припиняють. Якщо у процесі лікування подальша позитивна рентгенологічна динаміка припинилася, тактика так ж як наведено вище.
Основним критерієм закінчення основного курсу антимікобактеріальної терапії є припинення бактеріовиділення на тлі загоєння деструкції та каверн, або клініко-рентгенологічної стабілізації процесу, в т.ч. із загоєнням порожнини розпаду або з її збереженням.
Результат лікування реєструється у відповідному стовпці «Журналу реєстрації випадків туберкульозу в районі (ТБ 03)».
22 Сер, 2008
Ефективність лікування хворих 1,2,3 клінічної категорії хворих.
Вилікування (за мазком; за посівом).
Вилікування – це досягнення припинення бактеріовиділення, підтверджене мазком і/або культураним дослідженням, та клініко-рентгенологічної стабілізації після завершення призначеного повного курсу антимікобактеріальної терапії.
Пацієнт з негативними результатами бактеріологічного дослідження мокротиння (за мазком або посівом) в останній місяць лікування та принаймні один раз при попередніх дослідженнях та який отримав всі дози препаратів, передбачені режимом лікування, вважається вилікуваним за мазком чи посівом, тобто вилікуванням підтвердженим мазком чи посівом.
Якщо в кінці лікування було зроблено посів, то треба зачекати його результат. Іншими словами, хворий може бути вилікуваним «За Мазком» тільки в тому разі, якщо в кінці лікування не було отримано результату посіву (посів «проріс»), або взагалі посів не було зроблено.
Вилікування клініко-рентгенологічне.
Вилікування, яке підтверджене клініко-рентгенологічними даними, або вилікування клініко-рентгенологічне, передбачає загоєння деструкції чи каверни (якщо вони були).
Лікування завершене – це досягнення клініко-рентгенологічної стабілізації (відсутність подальшої позитивної динаміки залишкових змін, у тому числі залишкових порожнин, при порівнянні результатів рентгено-томографічних досліджень, виконаних з інтервалом в 3–6 місяців. клініко-рентгенологічної стабілізації) після завершення призначеного повного курсу антимікобактеріальної терапії.
Таким, що завершив лікування, вважається хворий:
в якого до початку лікування був негативний результат дослідження мокротиння за мазком і за посівом;
хворі, що мали до початку лікування позитивний мазок та/або посів мокротиння, які завершили курс лікування, але не мають необхідного числа негативних аналізів мазків та(або) посівів на 5-му місяці й пізніше.
Невдача лікування (за мазком; за посівом; клініко-рентгенологічна)
Невдача лікування – це збереження або поява бактеріовиділення, підтвердженого мазком і(або) посівом або відсутністя клініко-рентгенологічна стабілізація після призначеного повного курсу антимікобактеріальної терапії понад 5 місяців.
Якщо в кінці лікування було зроблено посів, то треба зачекати його результат.
Іншими словами, хворий може мати результат «Невдача лікування за Мазком» тільки в тому разі, якщо в кінці лікування не було отримано результату посіву (посів «проріс»), або взагалі посів не було зроблено.
Невдача лікування клініко-рентгенологічна вважається тоді, коли бактеріовиділення (за мазком або посівом) відсутнє, але зберігається каверна чи деструкція із засівом, інфільтрацією, клінічно із кровохарканням чи спонтанним пневмотораксом тощо, тобто клініко-рентгенологічно туберкульозний процес зберігається активним, хоча бактеріовиділення відсутнє (М–, К–), тобто немає клініко-рентгенологічної стабілізації.
У разі «Невдачи лікування» хворий потребує негайної перереєстрації в Категорію 2 і початку режиму повторного лікування.
Помер – хворий помер з будь-якої причини до закінчення призначеного повного курсу антимікобактеріальної терапії. В цих випадках диференціюють «смерть від туберкульозу» і «смерть від інших причин».
Перерване лікування. Цей результат реєструється у разі, коли хворий перервав лікування на два і більше місяця. Записавши «галочкою» (√) цей результат дописують цифру – на скільки днів хворий перервав лікування.
Вибув/Переведений, куди
Вибулим або Переведеним вважається хворий, який виїхав з адміністративної території або переведений з одного відомства в інше (наприклад: звільнений з в’язниці, де почав лікування) і остаточний результат лікування якого невідомий.
22 Сер, 2008
ДОТ кабінет — кабінет контрольованого лікування створюється в містах та районних центрах за рішенням обласного управляння охорони здоров’я. Його розташування та кількість кабінетів визначається рішенням обласного відділу НТП залежно від кількості випадків туберкульозу в області, території області, наявності місцевих санаторіїв та кількості ліжок в них тощо. Він може бути розташований як в протитуберкульозному диспансері так і поліклініці загально-лікарняної мережі. Основний критерій щодо визначення місця розташування кабінету — територіальна зручність з наявністю бюджетної транспортної мережі.
Оптимальною моделлю роботи ДОТ кабінету в великих містах є його розміщення на території центральної районної лікарні, в якій працює також фтизіатр (районний фтизіатр).
В ДОТ кабінеті працює 2 медичні сестри за чергою. Кабінет працює з 7 годин ранку до 7 годин вечора. Крім контролю за проковтуванням протитуберкульозних препаратів та відмітки в ф. ТБ 01, медична сестра розпитує пацієнта про переносимість лікування. У разі виникнення скарг у пацієнта, вона направляє його до районного фтизіатра.
Якщо в місті, районі небагато хворих на ТБ, ДОТ кабінет може працювати тільки зранку (з 7 до 12 годин). Після 12 годин медична сестра повідомляє патронажну медичну сестру про пацієнтів, які не з‘явились на прийом протитуберкульозних перпаратів. Патронажна сестра відвідує цих пацієнтів вдома, де вони проковтують ліки під наглядом патронажної медичної сестри. Крім хворих, які не з’явились на прийом протитуберкульозних препаратів, патронажна медична сестра відвідує пацієнтів, які з різних причин не можуть дістатися в ДОТ кабінет (інваліди, люди літнього віку). Патронажних медичних сестер можливо залучати за угодою з територіального Червоного Хреста. Патронажна сестра повинна бути забезпечена санітарним транспортом з районної центральної лікарні, на базі якої працює ДОТ кабінет.
Якщо пацієнт не з‘явився в ДОТ кабінет протягом 2-х днів, медична сестра повинна повідомити про це районного фтизіатра.
Роботу ДОТ кабінету контролює районний фтизіатр. За постачання кабінету протитуберкульозними препаратами (1 раз на місяць на конкретного хворого) та контроль за їх використанням відповідальні районний фтизіатр та старша медична сестра адміністративного протитуберкульозного диспансеру.
22 Сер, 2008
За формування прихильності до лікування відповідальний обласний координатор НТП. В області має складатися план заходів по формуванню прихильності до лікування і складатись щоквартальний звіт по його виконанню.
Найпотужнішим фактором формування прихильності до лікування на амбулаторному етапі є соціальна підтримка хворих на туберкульоз.
Соціальна підтримка здійснюється з соціального бюджету області за рішенням держадміністрації. Її розмір залежить від кількості хворих на туберкульоз та розміру соціального бюджету області.
Соціальна підтримка здійснюється і вигляді харчових або гігієнічних пакетів, талонів на харчування, які реалізуються у відповідних торговельних закладах, проїзних квитків або грошової компенсації на транспортні витрати (тільки державний транспорт).
Важливим фактором, що значно підвищує прихильність до лікування, є передбачення нагородних (додаткових) харчових/гігієнічних пакетів або талонів на харчування у разі відсутності пропусків відвідування кабінету контрольованого лікування протягом тижня/місяця.
Прихильність до лікування формується також шляхом навчання пацієнтів, яке проводять лікарі, середні медичні працівники та неурядові організації.
22 Сер, 2008
Практично до всіх позалегеневих форм ТБ можуть бути застосовані такі самі режими лікування, як і до легеневих. Для менінгеальної форми ТБ 6 місячний курс ріфампіцину буде так само ефективний, як і традиційний 9-12 місячний режим лікування із застосуванням стрептоміцину замість етамбутолу в інтенсивній фазі лікування. Для лікування туберкульозних перикардитів та менінгітів рекомендується додаткове призначення кортикостероїдів (табл. 13).
 Таблиця 13 Лікування позалегеневого ТБ за допомогою ад’ювантних стероїдів Таблиця 13 Лікування позалегеневого ТБ за допомогою ад’ювантних стероїдів
Хірургічні методи не відіграють значної ролі в лікуванні позалегеневого ТБ, а використовується для лікування пізніших ускладнень захворювання таких, як гідроцефалія, обструктивні уропатії, артропатії та туберкульоз хребта.
Різні неважкі форми позалегеневого ТБ повинні лікуватися згідно стандартних режимів лікування для легеневих форм ТБ з негативним мазком мокротиння (Категорія ІII). Важкі форми позалегеневого ТБ реєструють в категорію I (табл.14). Для пацієнтів з позалегеневим ТБ звичайною формою оцінки ефективності лікування є клінічний нагляд.
 Таблиця 14 Розподіл позалегеневого туберкульозу за тяжкістю Таблиця 14 Розподіл позалегеневого туберкульозу за тяжкістю
22 Сер, 2008
(крім мультирезистентності)
Результат тесту медикаментозної чутливості до протитуберкульозних препаратів I ряду зазвичай отримують через 3 міс основного курсу хіміотерапії. Якщо при цьому у пацієнта результати 2-х зразків мазка мокротиння негативні, то розпочинають підтримувальну фазу з відповідною корекцією лікування (табл.12).
 Таблиця 12 Ведення випадків туберкульозу з резистентністю МБТ до протитуберкульозних препаратів I ряду, крім мультирезистентності Таблиця 12 Ведення випадків туберкульозу з резистентністю МБТ до протитуберкульозних препаратів I ряду, крім мультирезистентності
Якщо в пацієнта визначають позитивний результат мазка на початку 5 міс, випадок реєструють як невдачу лікування, пацієнта переводять в 4 категорію і призначають лікування відповідно до результатів тесту чутливості (табл. 12). У цих пацієнтів проводять визначення резистентності до протитуберкульзних препаратів II ряду у разі позитивного культурального дослідження.
Добова доза усіх антимікобактеріальних препаратів призначається в один прийом відповідно до схеми лікування.
Недотримання цієї вимоги припустиме лише після консиліуму в складі не менше трьох фахівців (головного лікаря або заступника головного лікаря з лікувальної роботи, завідуючого відділенням, лікуючого лікаря) і наявності аргументованих доказів поганої переносності призначеного режиму хіміотерапії, який призначається дробово протягом доби.
При лікуванні хворого на туберкульоз медична сестра зобов’язана дотримуватись наступного:
- Бути присутньою в момент вживання хворим антимікобактеріальних препаратів і переконатися, що хворий проковтнув препарати та запив їх водою.
- Зразу ж після вживання хворим добових доз препаратів медсестра у присутності хворого повинна зробити відмітку у «Медичній картці лікування хворого на туберкульоз (ТБ 01)» про прийом препаратів.
- Категорично заборонено роздати усім хворим препарати, а потім робити відмітки про їх вживання у «Медичній картці лікування хворого на туберкульоз (ТБ 01)».
|
|





